Indem Sie zulassen, dass wir Ihre Besuche auf dieser Webseite anonymisiert mitzählen, helfen Sie uns das Angebot für Nutzerinnen und Nutzer zu optimieren. Dafür verwenden wir Cookies. Die erfassten Daten werden nicht an Dritte weitergegeben. Mehr Informationen finden Sie in unserer Datenschutzerklärung. Wer unsere Dienstleister sind, können Sie im Impressum unter folgendem Link nachlesen: Impressum.
Forschende wollen das körpereigene Immunsystem nutzen, um Tumorzellen künftig wirkungsvoll zu bekämpfen. Ihr Ziel ist es, für einzelne Patientinnen und Patienten maßgeschneiderte Immuntherapien zu entwickeln.
Die Aufgabe des Immunsystems ist die Abwehr von Erregern und die Bekämpfung geschädigter Zellen. Voraussetzung dafür ist aber, dass die geschädigten Zellen deutliche Veränderungen im Vergleich zu gesundem Gewebe aufweisen. Oft zeigen Krebszellen nicht solche eindeutigen Merkmale auf, außerdem können sich die Krebszellen sehr schnell verändern und weiterentwickeln. Dadurch können sie mit der Zeit Ausweichstrategien gegen eine Immunantwort entwickeln, zum Beispiel, indem sie sich für das Immunsystem "unsichtbar" machen oder die Immunreaktion hemmen.
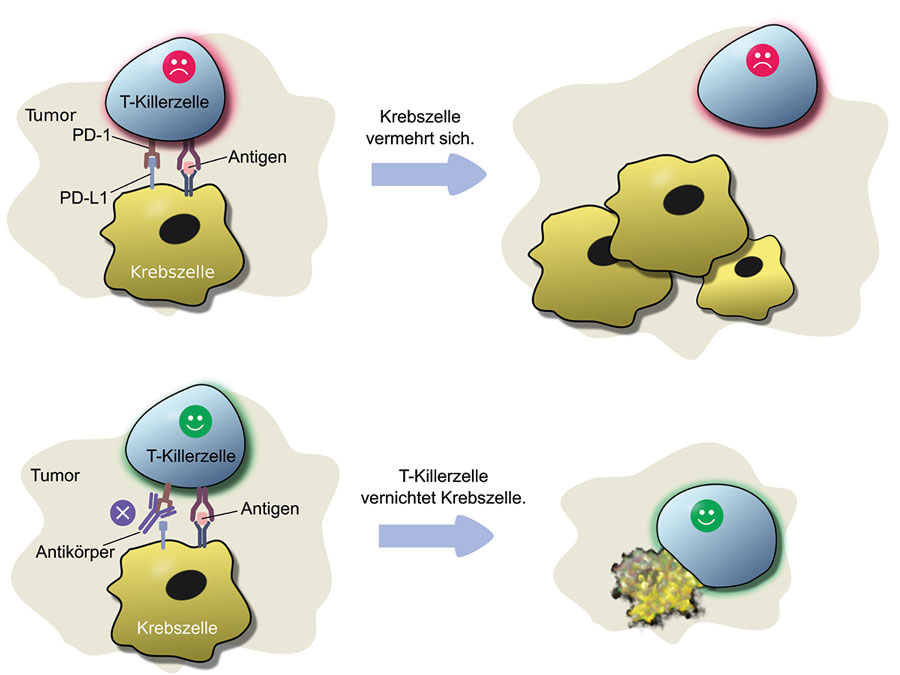
Bremsblockade gegen den Krebs: (A) T-Killerzellen werden über die Erkennung eines spezifischen Antigens aktiviert. Bindet das Eiweiß PD-1 (Programmed Death-1) auf der T-Zelle an das Bremssignal PD-1-L1 auf der Tumorzelle, wird ein T-Zell-Angriff blockiert. Der Krebs wächst weiter. (B) Gegen die Bremsblockade hilft ein im Labor hergestellter Antikörper. Wird dieser dem Patienten verabreicht, wird der Bremsmechanismus von PD-1 blockiert und die T-Zelle kann die Krebszelle vernichten. Dieses Verfahren hilft etwa einem Fünftel der Patientinnen und Patienten mit schwarzem Hautkrebs.
Janosch Deeg/DKFZ
Eine allgemeine, unspezifische Stärkung des Immunsystems reicht zur Krebsbekämpfung nicht aus. Immuntherapien sollen das Immunsystem so weit stärken, dass es aus eigener Kraft Krebszellen zerstören kann. Als Immuntherapien werden alle Methoden bezeichnet, die das körpereigene Immunsystem nutzen, um Krebs zu bekämpfen.
Ein Beispiel für einen Immuntherapieansatz ist der Einsatz von Checkpoint-Inhibitoren, einer Art von Antikörpern, die sich gezielt gegen "Bremsen" im Immunsystem richten. Diese Kontrollpunkte (englisch "Checkpoints") verhindern normalerweise eine überschießende Reaktion des Immunsystems (sogenannte Autoimmunreaktionen) gegen körpereigene, gesunde Zellen. Manche Tumoren aktivieren gezielt solche "Immun-Checkpoints", sodass Immunzellen, die den Tumor eigentlich erkennen und bekämpfen könnten, stark geschwächt werden. Sogenannte Immun-Checkpoint-Inhibitoren oder Checkpoint-Hemmer wirken dem entgegen: Sie verhindern die Unterdrückung der Immunantwort und bewirken so, dass das Immunsystem den Tumor verstärkt angreift.
Das BMBF fördert im Rahmen der institutionellen Förderung außeruniversitäre Forschungseinrichtungen im Bereich der Krebsforschung wie das Deutsche Krebsforschungszentrum (DKFZ), das Nationale Centrum für Tumorerkrankungen (NCT) und das Deutsche Konsortium für translationale Krebsforschung (DKTK). In diesem Jahr werden für die Krebsforschung weit über 200 Millionen Euro bereitgestellt.
Das DKFZ, NCT und DKTK verfolgen bei der Forschung zu Immuntherapieverfahren vor allem innovative Ansätze der „nächsten Generation“. Ein wichtiger Forschungsbereich am DKFZ ist zum Beispiel die Entwicklung von Tumorvakzinen, also Krebs-Impfstoffen. Krebsvakzine sollen eine Reaktion gegen Tumorantigene hervorrufen. Dafür impft man diese Eiweiße oder Abschnitte davon zusammen mit Substanzen, die die Immunantwort verstärken. Als Alternative zum fertigen Eiweiß als Krebsvakzin lässt sich auch sein genetischer Bauplan, also ein Stück Erbmaterial als Impfstoff verwenden. Oder man benutzt ganze Tumorzellen, die nicht mehr wachstumsfähig sind und "zeigt" dem Immunsystem damit gleich mehrere mögliche Tumorantigene. Am DKFZ wird zum Beispiel an einer Impfung beim Hautkrebs und beim Bauchspeicheldrüsenkrebs geforscht. Auch der Einsatz von speziellen Viren zur Krebstherapie, vor allem beim Glioblastom, einer Hirntumorart, und die Kombination von Bestrahlung und Immuntherapie sind Gegenstand der Forschung in Heidelberg und anderen DKTK-Standorten.
Darüber hinaus ist die grundlagenorientierte Erforschung des Immunsystems von immenser Bedeutung, da nur so völlig neue Ansätze von Immuntherapieverfahren entwickelt werden können. So wird am DKFZ zum Beispiel an der Funktionsweise von Natürlichen Killerzellen (NK-Zellen) geforscht, welche Tumorzellen zerstören können und große Mengen an entzündungsfördernden Botenstoffen vermitteln.
In Zukunft müssen die Wirksamkeit und insbesondere die Sicherheit der Anwendung von Immuntherapien noch besser erforscht werden. Die Gefahr einer starken Aktivierung des Immunsystems liegt darin, dass sich die Immunzellen auch gegen den eigenen Körper richten können. Die Folge sind Autoimmunreaktionen wie Hautausschlag, aber auch unterschiedlich stark ausgeprägte Entzündungen der Schilddrüse, der Leber, der Lunge oder des Darms, welche lebensbedrohlich für die Patienten sein können.
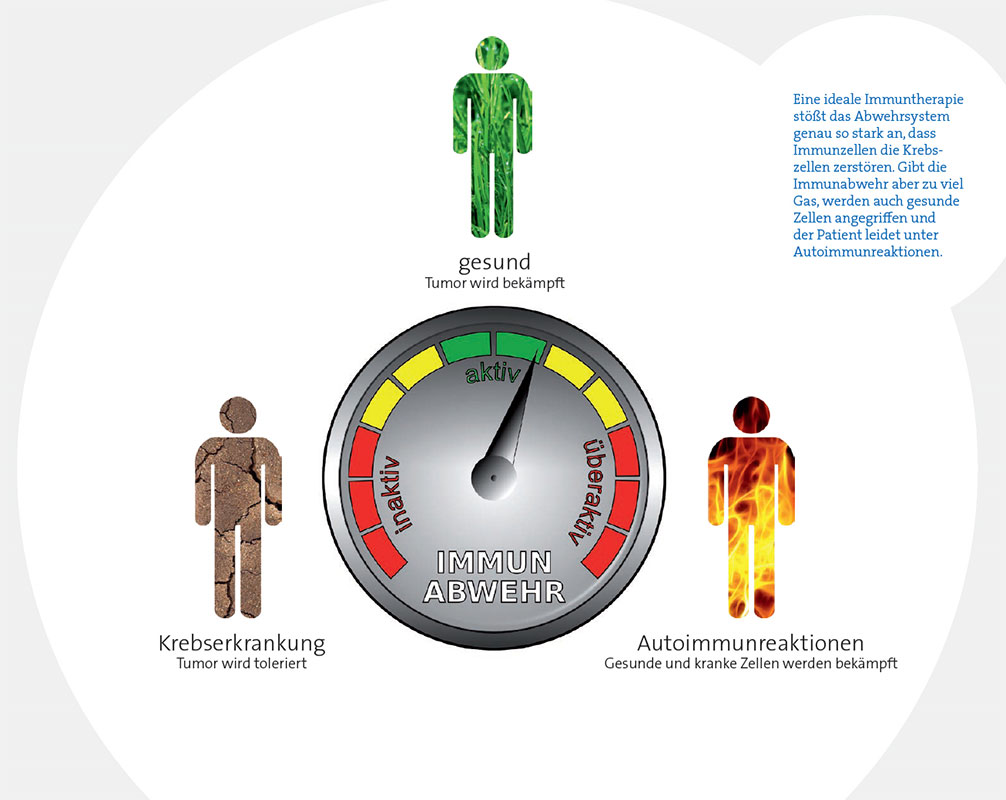
Eine Immuntherapie darf das Immunsystem nicht zu stark aktivieren - sonst richtet es sich auch gegen gesunde Zellen.
Janosch Deeg/DKFZ
Wie Studien ergaben, kann der Einsatz von Checkpoint-Inhibitoren große Erfolge bei verschiedenen Krebsarten erzielen, jedoch spricht nur ein kleiner Anteil (ca. 20-30 Prozent über verschiedene Entitäten hinweg) der Patienten auf diese Therapien an. Noch ist wenig darüber bekannt, warum die Immuntherapien bei manchen Patienten anschlagen, bei anderen dagegen nicht. Die neue Immundiagnostik-Plattform am NCT hat daher das Ziel, Biomarker zu identifizieren, die das Ansprechen eines individuellen Tumors auf Immuntherapie vorhersagen, sodass unwirksame und sehr riskante Behandlungen vermieden werden können.
Die Herausforderungen der kommenden Jahre liegen in der Entwicklung von Biomarkern, in der Risikoabschätzung zur Vermeidung schwerer Komplikationen und in der Erforschung neuartiger Immuntherapien. Das Ziel ist die Entwicklung einer auf einzelne Patientinnen und Patienten abgestimmten, wirksamen und spezifischen Immuntherapie. Momentan werden Erkenntnisse aus größeren Studien für Therapieentscheidungen im einzelnen Patienten herangezogen.
Die vom BMBF geförderten Einrichtungen DKFZ, NCT und DKTK werden in diesen Bereichen auch weiterhin hochkarätige und innovative Forschungsarbeit leisten und so die Weiterentwicklung von Immuntherapieverfahren zur Behandlung von Krebs maßgeblich voranbringen.